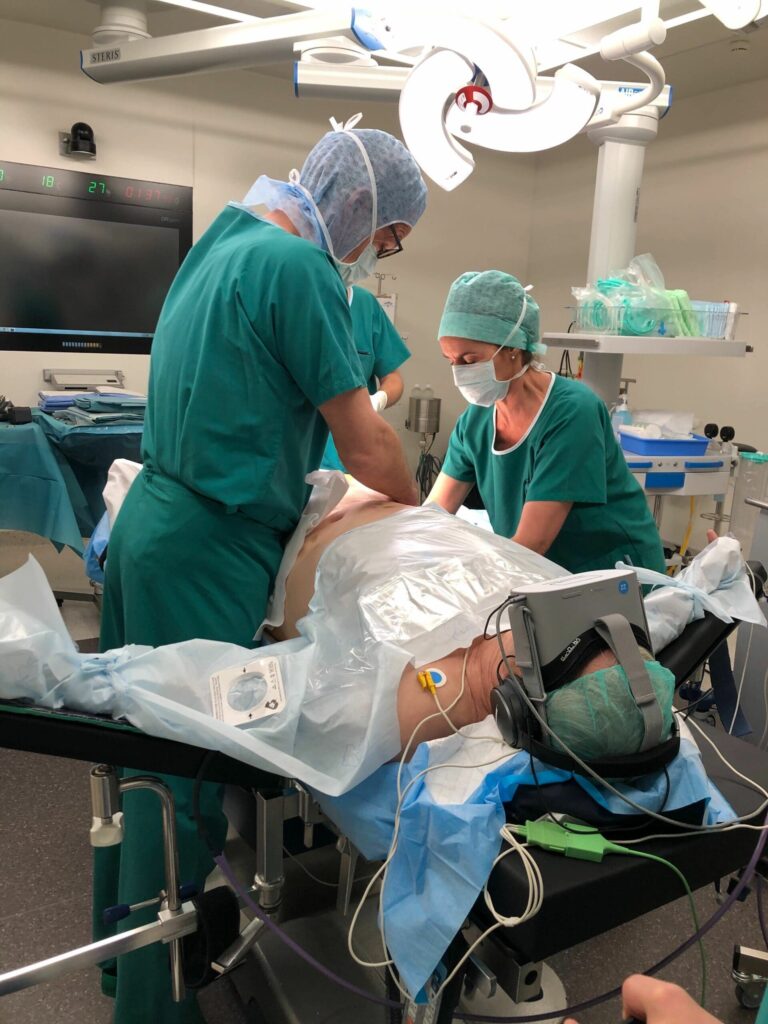
Opéré sous anesthésie locorégionale (ALR), un patient reste pleinement conscient durant l’acte chirurgical. L’avantage ? Une réduction des risques et des inconvénients liés à l’anesthésie générale (nausées, réactions allergiques, difficultés de rétablissement postopératoire, etc.). L’inconvénient ? La perspective de « tout voir » et de “tout entendre” pendant l’opération, qui reste une source d’anxiété et d’inconfort… Pour éviter cela, le corps médical associe généralement l’anesthésie locorégionale à une sédation médicamenteuse. Mais comment éviter ou réduire cette prise d’anxiolytiques, à l’origine d’effets secondaires indésirables ? Associer l’anesthésie locorégionale à la réalité virtuelle sédative est sans doute la solution !
L’anesthésie locorégionale, une pratique qui a le vent en poupe
Ainsi, différents types d’ALR se sont développés, afin de pouvoir intervenir chirurgicalement sur un patient conscient.
Dans le cadre de l’anesthésie rachidienne (ou médullaire), le corps médical injecte des anesthésiques locaux dans le dos du patient. L’aiguille utilisée diffère, selon s’il s’agit d’une péridurale ou d’une rachianesthésie. Dans le second cas, l’aiguille est plus fine.
Avec le développement de la prise en charge ambulatoire, les procédures chirurgicales sous bloc nerveux périphérique sont de plus en plus courantes. Dans le cadre de l’anesthésie périphérique (ou tronculaire), l’injection peut avoir lieu dans les blocs plexiques suivants :
- Le bloc crural (ou fémoral), c’est-à-dire dans l’aine du nerf crural. Les professionnels de santé ont recours à ce type d’anesthésie pour les arthroscopies du genou, ou la chirurgie des varices.
- Le bloc huméral (ou axillaire), autrement dit dans l’aisselle ou le haut du bras. Cette injection est particulièrement efficace pour anesthésier l’avant-bras, le coude, le poignet ou la main du patient.
Dans le cadre de l’ALR, les médecins anesthésistes injectent les agents anesthésiques dans un bloc-moteur périphérique (ou groupe musculaire). Ils le paralysent temporairement, par blocage de la conduction musculo-nerveuse. Cette pratique étant récente, et adaptable à différents cas d’application, des recommandations sont régulièrement publiées à ce sujet. En France, c’est la SFAR (Société Française d’Anesthésie et de Réanimation) qui se charge d’éditer régulièrement des règles de bonnes pratiques à destination des médecins anesthésistes.
La dernière recommandation de la SFAR, éditée en collaboration avec la SOFMER (Société Française de Médecine Physique et de Réadaptation), date de 2018. Basée sur l’application de l’anesthésie locorégionale en MPR (Médecine Physique et de Réadaptation), elle comporte notamment :
- Une liste d’indications et de contre-indications concernant les produits à utiliser, en fonction du bloc concerné.
- Des conseils en ce qui concerne l’accompagnement matériel et médical. Ils peuvent porter sur le type de contrôle d’efficacité à effectuer, la préparation du patient (antalgie, communication), ou encore la formation du médecin MPR pratiquant.
Dans ce cas précis, les médecins référents de la SFAR sont les Docteurs Olivier Choquet (Montpellier), Philippe Cuvillon (Nîmes), Dominique Fletcher (Paris), Valéria Martinez (Paris), Lionel Velly (Marseille).
Les avantages de l’anesthésie locorégionale par rapport à l’anesthésie générale
- Un rétablissement plus rapide du patient.
- La réduction des risques de complication et d’effets secondaires indésirables. Ces derniers sont liés à l’injection d’agents anesthésiques et analgésiques préopératoires (morphine, fentanyl ou midazolam). Ils peuvent prendre la forme de nausées, de vomissements, de complications cardiaques et respiratoires, d’allergies…
Aussi, l’anesthésie locorégionale est nécessaire dans les cas ci-dessous, pour lesquels l’anesthésie générale ne peut être pratiquée :
- l’intervention urgente d’un patient présentant un état cardiaque ou respiratoire préoccupant ;
- l’opération de sujets trop âgés ;
- la prise en charge de personnes pour lesquelles l’état d’inconscience totale est inutile, voire dommageable (accouchements).
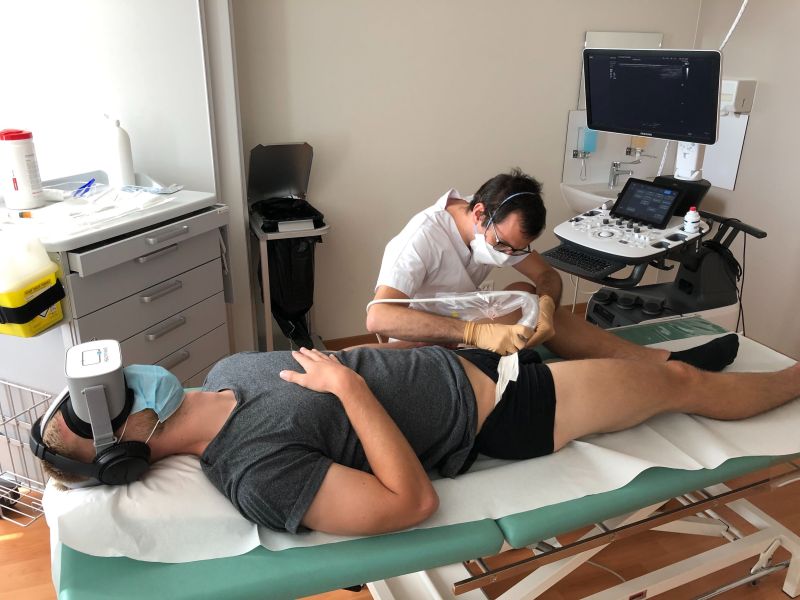
L’anesthésie locorégionale : sédation médicamenteuse ou par réalité virtuelle ?
La prise d’antalgiques et d’analgésiques de nature médicamenteuse est presque automatiquement associée à l’anesthésie locorégionale, pour différentes raisons :
- Tranquilliser et détendre le patient avant l’opération.
- Apporter un confort au patient pendant l’acte chirurgical, qui pourrait être gêné et troublé par des sons désagréables.
Toutefois, la prémédication comporte des points négatifs, puisqu’elle n’empêche pas l’apparition d’effets secondaires éventuels (nausées ou les réactions allergiques). En effet, la sédation intraveineuse comporte des opioïdes puissants (fentanyl), ainsi que des benzodiazépines (midazolam). Ces agents médicamenteux peuvent entraîner une dépression respiratoire, en particulier chez les patients souffrants d’apnée du sommeil. Par ailleurs, la combinaison d’opioïdes et de benzodiazépines peut contribuer au délire postopératoire, notamment chez les sujets les plus âgés.
Anesthésie locorégionale et réalité virtuelle sédative
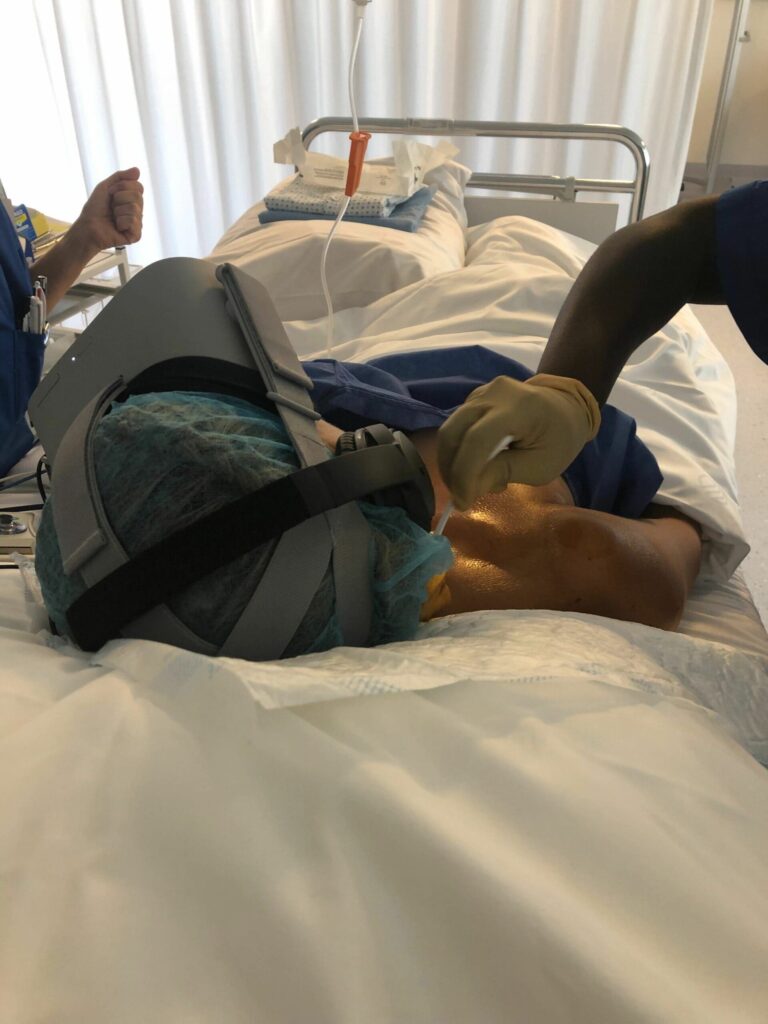
Aujourd’hui, les patients peuvent porter les casques de réalité virtuelle thérapeutique avant, pendant et après un acte chirurgical. Tel est le cas en ce qui concerne les casques de réalité virtuelle développés par Healthy Mind. Compacts, confortables et simples d’utilisation, les casques Healthy Mind sont parfaitement adaptés à la position allongée du patient. Ils ne le gênent aucunement dans le cadre d’interventions médicales opératoires, ou périopératoires.
Le logiciel de réalité virtuelle Healthy Mind a été élaboré avec des médecins spécialistes en neuroscience, sophrologues et hypnothérapeutes. Il propose au patient une immersion virtuelle en 3D, basée sur plusieurs principes :
- un discours hypnotique et des exercices de respiration, pour relaxer le patient en profondeur ;
- des images et des sons relaxants, pour couper le patient de son environnement médical et chirurgical.
Ainsi, la sédation par réalité virtuelle thérapeutique pour anesthésier de manière locorégionale comporte plusieurs avantages :
- Elle réduit la prise médicamenteuse préopératoire, et les risques de complications qui en découlent (allergies, nausées…).
- Le patient, conscient et lucide durant l’intervention, est donc activement impliqué dans son processus de soin.
- Elle coupe le patient de son environnement médical. Ce dernier ne perçoit rien de ce qui se passe autour de lui, tant sur le plan visuel qu’auditif.
L’étude de Pandya et al., 2017 publiée dans le Korean Journal Of Anesthesiology, met en lumière les bienfaits de la distraction par réalité virtuelle. Cette méthode non pharmacologique est utilisée pour réduire la consommation de sédatifs. Elle peut être appliquée lors de l’insertion de cathéters péritonéal, périneural et périnéal. Dans le cadre de cette étude, le test de réalité virtuelle est réalisé sur deux groupes de patients anesthésiés. Or, il s’avère que les patients dotés de lunettes de réalité virtuelle et d’écouteurs ont bénéficié de plusieurs avantages :
- la réduction de la sédation intraveineuse pharmacologique (fentanyl et midazolam) ;
- une réduction de la douleur ressentie ;
- l’absence d’effets secondaires ressentis (vertiges, nausées, vomissements, effets secondaires).
L’étude Alaterre et al., 2020 publiée dans le Journal of Clinical Medicine parvient aux mêmes conclusions. En tant que distraction préopératoire en chirurgie ambulatoire, la réalité virtuelle semble être “l’une de ces méthodes de diversion efficaces, ayant prouvé ses avantages, notamment dans le cadre des soins aux personnes brûlées, les patients atteints d’un cancer du sein et les patients pédiatriques”. L’étude est menée auprès de patients opérés du membre supérieur, sous bloc nerveux périphérique, en janvier 2019. Deux groupes de patients ont été testés dans le cadre de ce test : l’un doté de casque virtuel, l’autre sans. L’étude démontre que l’immersion dans un environnement virtuel relaxant, comme complément à l’anesthésie régionale périphérique dans la salle d’opération, peut :
- améliorer la satisfaction des patients ;
- réduire l’anxiété périopératoire grâce à des effets de stabilisation hémodynamique ;
- bénéficier d’une excellente acceptabilité de la part de l’équipe médico-chirurgicale, sans aucune complication liée à l’appareil ou au dispositif.
En somme, les professionnels de santé recommandent de plus en plus l’anesthésie locorégionale. Quant aux patients, ils la préfèrent globalement à l’anesthésie générale. Pour les plus réticents, la réalité virtuelle apparaît alors comme un outil efficace pour les convaincre d’éviter l’anesthésie générale. Dans tous les cas, elle leur permet d’éviter, ou du moins de réduire, la sédation médicamenteuse associée à l’anesthésie locorégionale. Les bénéfices de la sédation par réalité virtuelle sont nombreux : meilleur rétablissement postopératoire du patient, réduction de la douleur et de l’anxiété… Les casques de réalité virtuelle sont désormais tout à fait adaptés à une utilisation en milieu hospitalier. Vous souhaitez obtenir des informations complémentaires sur la réalité virtuelle thérapeutique ? N’hésitez pas à découvrir nos solutions Healthy Mind et à contacter notre équipe !
Bibliographie :
- Pandya, P.G. (2017). Virtual reality distraction decreases routine intravenous sedation and procedure-related pain during preoperative adductor canal catheter insertion: a retrospective study. Korean Journal of Anesthesiology, 70(4), pp. 339-445.
- Mosso, J.L. (2009). A Second Life for Telehealth: Prospects for the Use of Virtual Online Worlds in Clinical Psychology. Annual Review of CyberTherapy and Telemedicine, 6, pp. 140-145.
- Alaterre, C. (2020). Virtual Reality for PEripheral Regional Anesthesia (VR-PERLA Study). Journal of Clinical Medicine, 9(215), pp. 1-15